编者按:“路漫漫其修远兮,吾将上下而求索”。在HER2阳性乳腺癌的治疗历程中,曲妥珠单抗可谓HER2阳性乳腺癌治疗史上的一座里程碑,该药无论在新辅助治疗还是辅助治疗中都有杰出表现,给患者带来了较多获益,使患者看到了治愈希望。后靶向治疗时代,具有“魔术子弹”之称的ADC药物T-DM1诞生。基于EMILIA研究和KATHERINE研究的数据,T-DM1让我们看到了HER2阳性早期乳腺癌和转移性乳腺癌患者的生存获益,并成为在我国上市的首款抗癌ADC药物。T-DM1为何如此优秀?其相关研究结果如何?又给患者带来哪些意外惊喜?我们特邀两位KATHERINE研究的PI,山东省肿瘤医院王永胜教授和中山大学肿瘤防治中心王树森教授为我们详解T-DM1的实验相关数据及研究带来的启示。
从ADC(Antibody-Drug-Conjugates)概念的提出,到如今我国首个ADC药物(T-DM1)获批的数百年间,科研人员对该类药物投入了大量心血。历经千难万险,受世界瞩目的T-DM1以其优秀疗效,在短短时间内分别在美国、欧洲和中国获批用于接紫杉烷类联合曲妥珠单抗为基础的新辅助治疗后有残存侵袭性病灶的HER2阳性早期乳腺癌患者的辅助治疗。
2020年中国乳腺癌精准诊疗云峰会上,罗氏集团医学副总监、KATHERINE研究全球注册申请临床负责人宋春艳女士为我们讲述了T-DM1的研发过程及相关作用机制。
化疗作为重要治疗手段,在乳腺癌患者治疗中占据一定地位。但普通小分子化疗药特异性低,还会给患者带来一定的毒副作用,临床中许多患者谈“化疗”色变。随着近年来基因组学、分子生物学等学科的快速发展和融合,在乳腺癌治疗领域,符合“精准治疗”理念的ADC药物应运而生。
ADC即抗体药物偶联物,由单克隆抗体、细胞毒药物、连接体三部分构成。ADC类药物结合了单克隆抗体的高靶向选择性和细胞毒药物的高效性,在提高抗体药物疗效的同时也扩大了细胞毒药物的临床应用范围。其作用机理是通过单克隆抗体的靶向作用特异性地识别肿瘤细胞表面抗原,然后利用细胞本身具备的内吞作用使细胞毒药物进入肿瘤细胞发挥作用,从而增加药物递送、减少正常组织的药物暴露,改善治疗窗,达到杀死肿瘤细胞的目的。
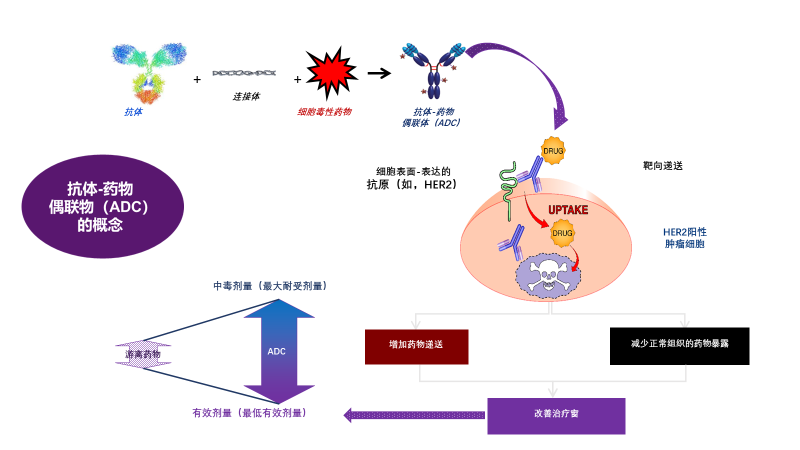
经过研究者对其肿瘤抗原选择性抗体、强效细胞毒药物和不同连接体类型的评估并进行多次体内外实验尝试,最后确定单克隆抗体部分为曲妥珠单抗,细胞毒药物为DM1(微管蛋白:美登素衍生物),并将二者通过稳定的MCC连接体进行结合,从而产生了Trastuzumab-DM1(T-DM1)。

T-DM1抗体部分保留了曲妥珠单抗特异性的作用机制,作为有效抗体,曲妥珠单抗具有亲和性和靶点选择性强的特点,能够准确带领细胞毒药物与肿瘤细胞进行结合。当T-DM1进入人体后,曲妥珠单抗部分就会与肿瘤表面的HER2受体进行结合。然后通过肿瘤细胞本身的内吞作用,细胞毒药物进入肿瘤细胞,在溶酶体的降解作用下释放游离DM1,从而发挥细胞毒作用,达到杀死肿瘤细胞的目的。
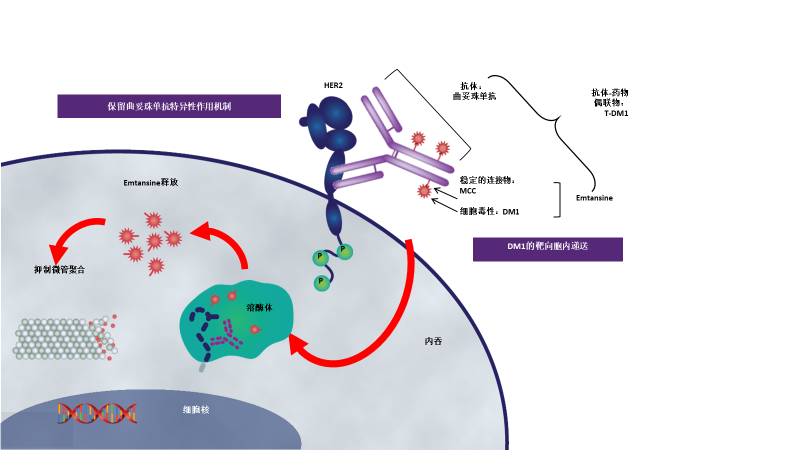
DM1是一种高效抗肿瘤微管抑制剂,其作用比紫杉烷和长春花生物碱更强效。当曲妥珠单抗与HER2阳性细胞结合时,此种治疗方式只针对带有HER2阳性的癌细胞起作用,不会伤害到其他正常的细胞,因此在毒性减弱的情况之下,还能够继续给予患者化疗。
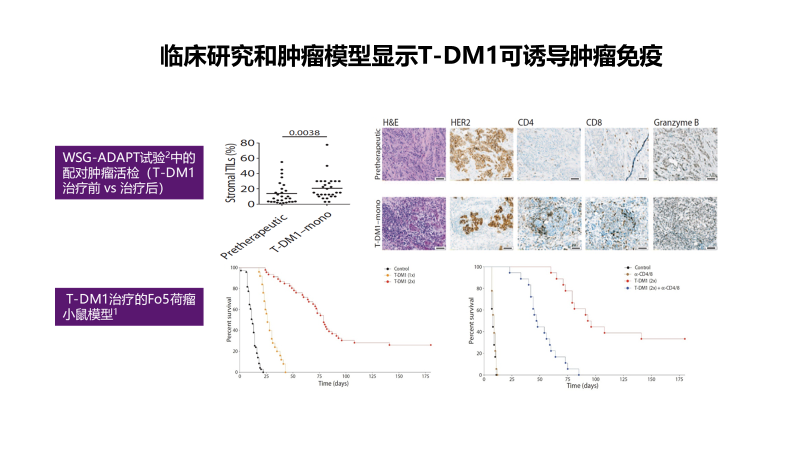
在WSG-ADAPT研究中,研究者发现给予患者T-DM1后,患者基质肿瘤浸润淋巴细胞(sTILs)水平会有升高,说明T-DM1可诱导肿瘤免疫微环境改变,这也为今后T-DM1的开发和研究提供了重要方向。
回顾既往25年间,从晚期到早期,从曲妥珠单抗到T-DM1纷纷获批,在HER2治疗这条路上,我们一直在进行创新。放眼时间长河,相信在未来25年里会有更多的乳腺癌患者从这些药物中受益。

《肿瘤瞭望》:作为KATHERINE研究的中国参与单位,请您介绍一下该研究中中国患者入组情况及实验结果。
王永胜教授:山东省肿瘤医院作为中国参与单位之一参加了全球多中心的前瞻性随机对照研究——KATHERINE研究。它是第一个针对HER2阳性新辅助化疗以后仍然有残留病灶的乳腺癌患者的研究。该研究共纳入1486例患者,按照1:1的比例进行随机分组,分别给予14个周期T-DM1或14个周期曲妥珠单抗进行辅助治疗。由于该研究在中国启动较晚,中国患者仅入组101例。研究结果显示,在中国人群当中,T-DM1组与曲妥珠单抗组相比,提高了13.4%的3年iDFS,T-DM1组疾病复发、死亡风险较曲妥珠单抗组降低43%(HR 0.57;95%CI 0.25~1.31)。中国人群与总体研究人群的结果一致,即T-DM1能够提高HER2阳性乳腺癌患者的治疗效果,并降低non-pCR患者的死亡风险。
《肿瘤瞭望》:KATHERINE研究入组患者为什么选择non-pCR这类人群?通过对KATHERINE研究中国患者的分析,对今后多中心的研究开展带来哪些启示?
王永胜教授:随着对HER2阳性乳腺癌的深入研究,我们发现经曲妥珠单抗治疗后仍然会有相当一部分患者出现疾病复发,这是因为我们目前还不能对某项治疗方案做出精准预测。采用新辅助治疗手段不仅可使肿瘤降期、使局部区域的外科手术实现降阶梯,还能实现患者分层。新辅助治疗后达到pCR的患者,预后会非常好;而non-pCR的患者,其预后相对较差,对于这部分患者则需要术后的强化辅助治疗。
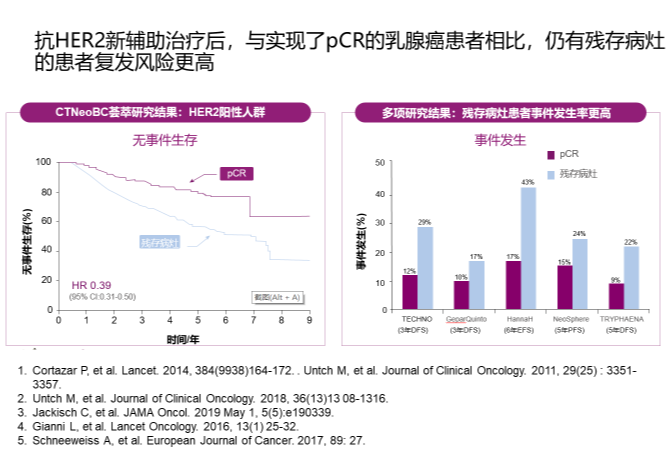
Neosphere、PENOY等研究结果提示,即使新辅助治疗方案中使用曲帕双靶治疗,仍有40~60%患者non-pCR。由此可见,non-pCR患者在临床仍占有一定比例,这部分患者亟需更为强化的辅助治疗方案。因此KATHERINE研究纳入患者为non-pCR人群。
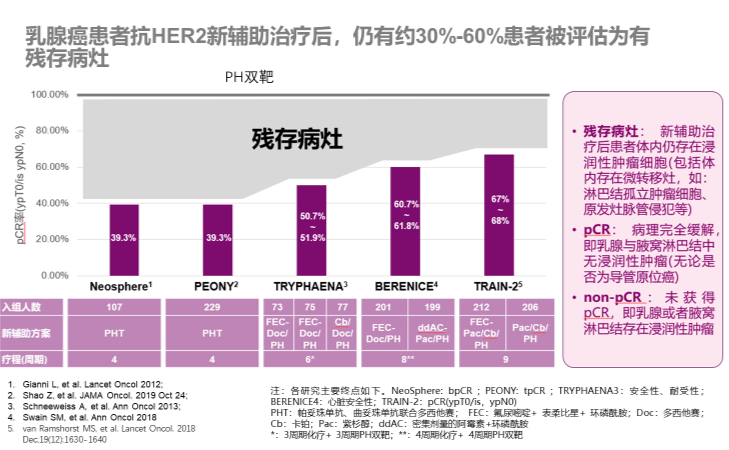
基于KATHERINE研究临床设计和治疗理念,对于non-pCR的患者后续治疗,临床中会更换非交叉耐药的治疗方案,来进一步提升患者pCR,使患者获得更好的治愈机会。KATHERINE临床研究结果,验证了试验设计的初衷,无论是全球人群还是中国人群,通过应用T-DM1能显著降低患者复发转移的风险,改善患者的治疗效果。KATHERINE研究提示我们,在多中心的临床研究中,可能会由于入组病例的人种差异、患者的异质性、流行病学的特征、疾病的特征等因素,影响到治疗的效果,因此大规模随机对照的临床试验结果,需要对患者进行准确的分析,其中对于预先设定的亚组进行分层分析更为重要。
《肿瘤瞭望》:基于EMILIA、TH3RESA等研究,国际指南推荐T-DM1用于HER2阳性晚期乳腺癌的二线治疗标准方案。Destiny-Breast01研究证实了DS-8201对于既往多线治疗的乳腺癌患者有明显获益,TKI类药物在国内也被批准用于晚期后线的治疗,对于晚期二线及后线患者的治疗格局和标准您怎么看?
王树森教授:晚期乳腺癌患者绝大部分不能治愈,并且需经历二线或多线治疗。对于HER2阳性晚期乳腺癌患者来说,目前临床上一线治疗应用曲妥珠单抗+帕妥珠单抗+化疗方案,可使患者的PFS和OS大大提高。但由于患者HER2基因持续存在,在一线接受曲妥珠单抗治疗进展后,仍需继续进行抗HER2治疗。
在仅有曲妥珠单抗的时代,二线治疗方案我们会继续选择曲妥珠单抗联合方案进行抗HER2治疗,部分患者仍有一定获益。随着小分子TKI药物出现,EGF100151研究显示,拉帕替尼+卡培他滨对比卡培他滨单药可以延长PFS,奠定了拉帕替尼+卡培他滨在二线治疗中的地位。
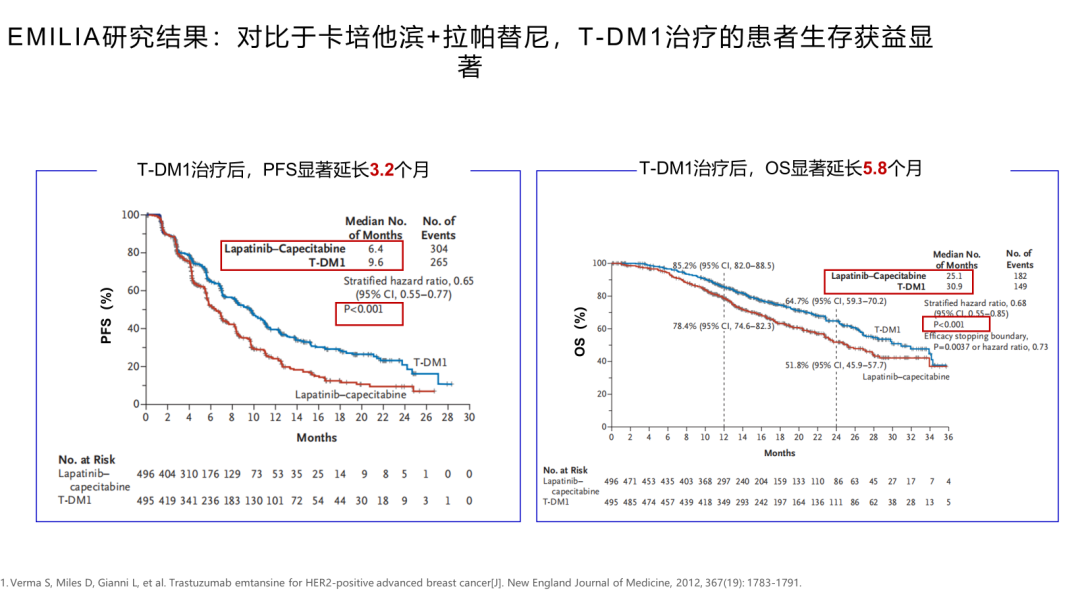
伴随着药物的不断研发,T-DM1等ADC药物相继问世,二线治疗领域选择越来越多。T-DM1凭借ADC药物与生俱来的优势,展现出了较好的治疗效果。EMILIA研究中结果显示,在HER2阳性晚期乳腺癌患者二线治疗中,T-DM1对比卡培他滨+拉帕替尼,使患者PFS显著延长了3.2个月,OS显著延长了5.8个月。基于该研究的优效结果,T-DM1获批用于治疗既往接受曲妥珠单抗+紫杉烷治疗的HER2阳性转移性乳腺癌,成为二线治疗的标准选择。
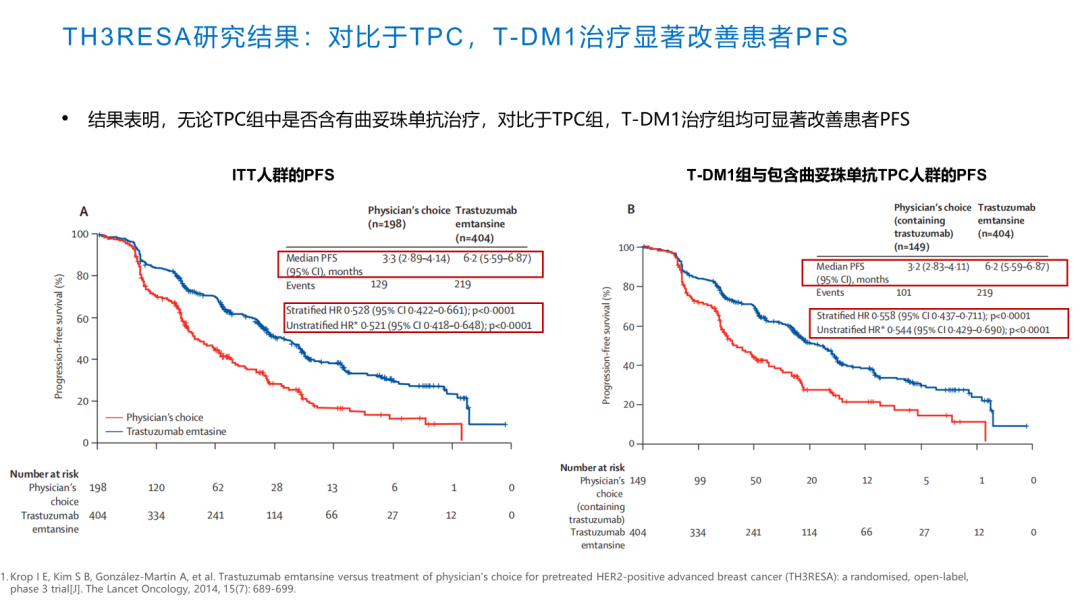
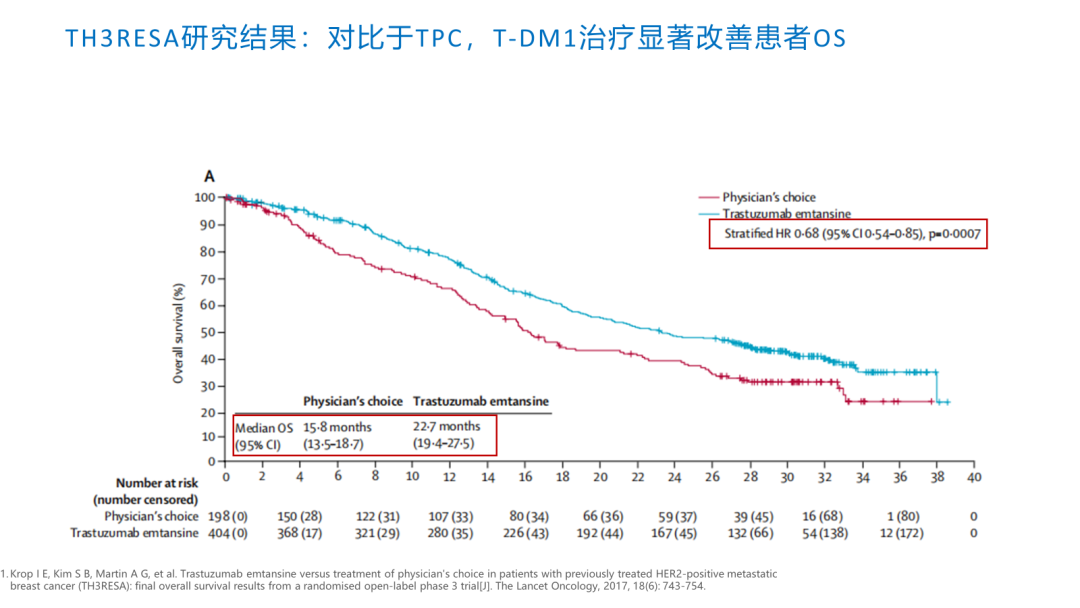
TH3RESA研究结果提示,在后线既往接受≥2种HER2靶向治疗后出现疾病进展的复发性或转移性乳腺癌患者中,对比于TPC组,T-DM1治疗组可显著改善患者PFS和OS,在二线后的治疗中仍然具有一定的疗效优势。因此,综合以上数据,我们总结出T-DM1是二线治疗的优选药物,也是后线治疗的可选药物。
目前越来越多的药物进入到了抗HER2治疗的领域,在二线和后线治疗领域,究竟哪种药物及治疗方案治疗效果更好,临床医生该如何进行选择,还有待于更多临床研究进行探索。
《肿瘤瞭望》:基于KATHERINE研究数据,2020年1月21日,NMPA批准T-DM1用于HER2阳性早期乳腺癌患者在紫杉烷+赫赛汀新辅助治疗后有残留侵袭性疾病时的辅助治疗,这对于我国患者来说有何重要意义?
王树森教授:KATHERINE研究入组的人群为接受新辅助化疗后未达pCR的早期乳腺癌患者并将其随机分为两组,分别给予T-DM1和曲妥珠单抗进行抗HER2治疗。研究结果显示,T-DM1组3年iDFS相较于曲妥珠单抗组提高了11.3%(88.3% vs 77.0%)T-DM1组疾病复发、死亡风险较曲妥珠单抗组降低50%(HR 0.50;95%CI 0.39~0.64;P<0.001)。且该研究中入组的中国人群与总人群治疗的效果相当。
基于KATHERINE研究数据及结果,2020年1月21日,NMPA批准T-DM1用于HER2阳性早期乳腺癌患者在紫杉烷+赫赛汀新辅助治疗后有残留侵袭性疾病时的辅助治疗。值得一提的是,该药为我国首个获批的ADC类靶向抗癌药物,且几乎与欧美国家同步上市。该药物的上市,一方面可以使临床医生在治疗理念上发生变化,进一步改善新辅助治疗后未达pCR患者的预后,从而进一步提高了早期乳腺癌的治疗效果,也使患者二线治疗有更好的选择。
中山大学肿瘤防治中心乳腺癌单病种首席专家
内科乳腺病区主任、主任医师、博士生导师
作为主要研究者主持了多项一、二及三期的临床研究;承担国家自然科学基金重点项目、面上项目、广东省自然科学基金多项,发表SCI论文30余篇。重点研究方向:乳腺癌侵袭转移的分子机制;节拍化疗在乳腺癌治疗领域的应用;年轻乳腺癌的基因组学及临床诊治。
学术兼职:国家肿瘤质控中心乳腺癌质控专业委员会委员
中国乳腺癌筛查与早诊早治指南专家委员会委员
国家卫健委乳腺癌合理用药指南专家委员会委员
中国研究型医院协会乳腺癌专业委员会副主任委员
中国抗癌协会乳腺癌专业委员会常务委员
中国临床肿瘤协会乳腺癌专业委员会常务委员
中国抗癌协会肿瘤临床化疗专业委员会青委会副主任委员
广东省抗癌协会化疗专业委员会主任委员
广东省胸部肿瘤防治研究会乳腺癌专业委员会主任委员
广东省抗癌协会乳腺癌专业委员会副主任委员
广东省医师协会乳腺专科工作委员会副主任委员
 ?
?
博士生导师
山东省肿瘤医院乳腺病中心主任
中国抗癌协会乳腺癌专业委员会 副主委
中国临床肿瘤学会乳腺癌专家委员会 常委
中华医学会肿瘤学分会乳腺癌学组 委员
中国医师协会乳腺外科医师委员会 常委
国家卫计委乳腺癌诊疗规范专家组 成员
GBCC国际指导专家委员会 成员





 京公网安备 11010502033352号
京公网安备 11010502033352号